O desenvolvimento dos órgãos e estruturas das quais a capacidade reprodutiva da mulher depende acontece, em sua maior parte, ainda no período embrionário, incluindo a formação do útero – que é finalizada por volta da 10ª semana de gestação. A formação do útero é um […]
O desenvolvimento dos órgãos e estruturas das quais a capacidade reprodutiva da mulher depende acontece, em sua maior parte, ainda no período embrionário, incluindo a formação do útero – que é finalizada por volta da 10ª semana de gestação.
A formação do útero é um dos eventos dos processos de diferenciação sexual dos embriões masculinos e femininos.
Ambos compartilham os ductos de Müller, duas estruturas tubulares e paralelas que se fundem parcialmente no embrião feminino para formar útero e tubas uterinas, e permanecem independentes no embrião masculino, formando os ductos do cordão espermático.
O útero unicorno é uma malformação uterina normalmente envolvida em uma redução da fertilidade feminina e que resulta de problemas e falhas justamente nestas etapas da formação embrionária do útero.
Com este texto você vai entender melhor o que é o útero unicorno, inclusive no contexto das demais malformações uterinas, suas consequências para fertilidade e as possibilidades terapêuticas para lidar com a infertilidade, nesses casos.
Boa leitura!
A formação do útero e das tubas uterinas, como comentamos inicialmente, estão diretamente interligadas e ambas têm origem na fusão parcial e lateral dos ductos de Müller. Esse evento é disparado na ausência do hormônio antimülleriano, produzido somente pelos embriões do sexo masculino.
No momento da fusão, apenas os trechos inferiores dos ductos de Müller se aproximam e fundem suas paredes laterais, criando um único compartimento, que futuramente será o útero. As paredes laterais formam um septo inicialmente, que é reabsorvido e desaparece antes mesmo que a formação embrionária do útero se complete.
As duas extremidades superiores dos ductos de Müller permanecem independentes entre si, mas conectadas ao trecho fundido. As tubas ligam o útero aos ovários, que também estão se formando no período embrionário, com a migração das células germinativas e a estruturação da reserva ovariana.
As malformações uterinas – como o útero unicorno – são condições que resultam de problemas ou falhas nas diferentes etapas do processo de fusão dos ductos de Müller. As malformações uterinas podem estar associadas à dificuldade para engravidar, embora normalmente não provoquem outros sintomas relevantes.
Não se sabe ao certo o que provoca as falhas no processo de estruturação do útero e das tubas, já que não há predisposição genética para a ocorrência de malformações uterinas, tampouco a participação de agentes externos (microbianos) nessas falhas.
É importante lembrar que, embora a formação do útero e das tubas uterinas sejam processos associados, nem sempre as alterações na anatomia do útero interferem na integridade das tubas.
As principais malformações uterinas estão listadas a seguir:
Cada tipo de malformação é resultado de problemas em etapas específicas da formação do útero.
Nos casos de útero septado, a fusão lateral dos ductos de Müller acontece normalmente, porém a reabsorção do septo, que deveria acontecer assim que a fusão ocorre, é falha e o septo permanece na estrutura uterina final.
Apesar da presença do septo, o formato total do útero septado não se altera – diferente do que observamos no útero bicorno, em que as falhas ocorrem pouco antes da formação do septo, nos momentos finais da fusão dos ductos de Müller. A fusão é menor do que deveria ser e o útero adquire um formato diferente, semelhante à um coração.
O útero didelfo – que também é chamado útero duplo –, por sua vez, tem origem em falhas já no início da fusão. Nessa malformação, os ductos de Müller se aproximam, mas suas paredes não se fundem, permanecendo somente aderidas lateralmente e formando duas cavidades uterinas, frequentemente com colo do útero e parte do canal vaginal também duplicados.
Considerada uma forma relativamente rara, se comparada às demais malformações uterinas mencionadas, o útero unicorno acontece quando apenas um dos ductos de Müller se desenvolve completamente, até o momento em que a fusão das paredes laterais dos ductos deveria acontecer.
No útero unicorno os exames de imagem mostram uma cavidade uterina menor do que o esperado e conectada a apenas um dos ovários, pela única tuba uterina plenamente desenvolvida.
É possível que a mulher com útero unicorno também apresente a outra tuba uterina, porém subdesenvolvida e por isso não funcional – que pode ser inclusive removida cirurgicamente, já que sua presença aumenta as chances de gestação ectópica.
O diagnóstico do útero unicorno é feito exclusivamente por exames de imagem, como ultrassonografia pélvica transvaginal, histerossalpingografia e ressonância magnética.
A infertilidade pode ser o único sintoma apresentado pela mulher com útero unicorno, já que a condição não está associada a outras alterações perceptíveis. Nesse sentido, é comum que a mulher somente tome conhecimento de sua condição nos exames de rotina e quando encontra dificuldade para engravidar e manter a gestação até o parto.
O útero unicorno prejudica a capacidade reprodutiva das mulheres por dois motivos principais: a redução dos ciclos ovulatórios que podem efetivamente resultar em fecundação e a diminuição do espaço interno para desenvolvimento do bebê e para os movimentos necessários para seu encaixe pré-parto.
A formação do útero unicorno não está necessariamente associada a qualquer alteração ovariana, contudo a ausência de uma das tubas uterinas diminui a quantidade de ciclos reprodutivos efetivamente férteis.
Mesmo apresentando os dois ovários saudáveis, na mulher com útero unicorno apenas um dos ovários pode liberar óvulos que realmente têm chance de participar da fecundação, pelo contato com a única tuba uterina funcional.
Este é um aspecto que diminui a fertilidade, mas não impede que a fecundação aconteça. A mulher com útero unicorno que engravida, no entanto, deve ser abordada como uma gravidez de risco com chances de parto prematuro e aborto espontâneo. Nesses casos, a mulher com útero unicorno precisa de um acompanhamento pré-natal mais minucioso.
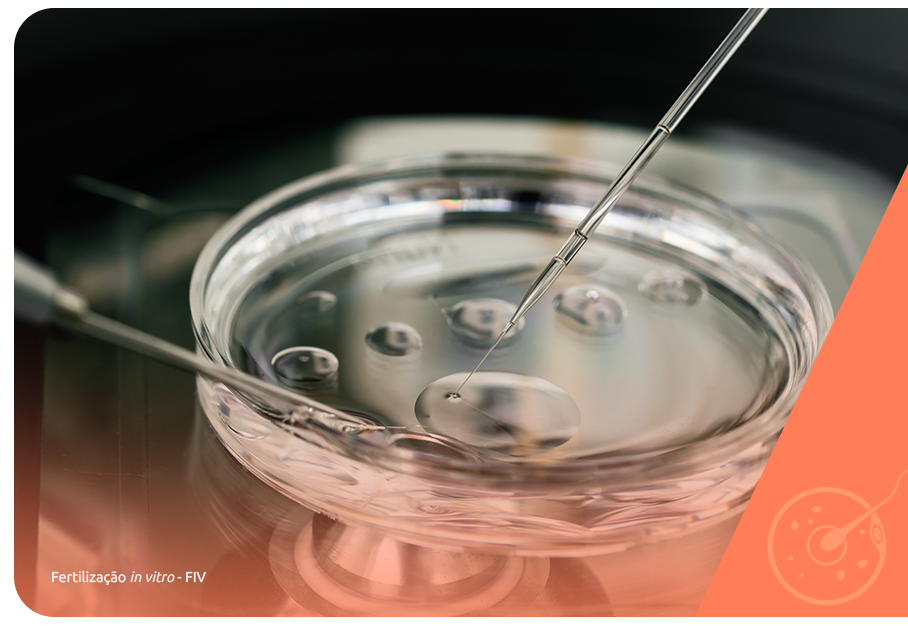
Não existe um tratamento específico para o útero unicorno e, como a infertilidade é a única consequência dessa condição, a reprodução assistida costuma ser indicada para mulheres que não conseguem ter filhos em decorrência dessa malformação uterina.
A FIV (fertilização in vitro) é hoje a única técnica que permite que o embrião formado em laboratório pela fecundação dos gametas dos pais, seja gestado no útero de outra mulher – o que chamamos cessão temporária de útero ou útero de substituição. A mulher que aceita passar pela gestação deve ter pelo menos um filho vivo e ter parentesco de até quarto grau com um dos membros do casal e no máximo 50 anos de idade.
As condições necessárias para o útero de substituição – e para qualquer procedimento em reprodução assistida no Brasil, na realidade – é o Conselho Federal de Medicina (CFM).
O útero unicorno não é a única condição associada à infertilidade feminina. Quer entender melhor o que pode dificultar e até mesmo impedir o sonho de ter filhos? Então toque neste link e leia mais.
MaisA infertilidade feminina é uma condição que afeta uma parcela considerável de mulheres em idade reprodutiva e normalmente está associada ao desequilíbrio na dinâmica dos hormônios sexuais e ao comprometimento de alguma das estruturas reprodutivas. Os órgãos e estruturas mais internos do aparelho reprodutor feminino […]
A infertilidade feminina é uma condição que afeta uma parcela considerável de mulheres em idade reprodutiva e normalmente está associada ao desequilíbrio na dinâmica dos hormônios sexuais e ao comprometimento de alguma das estruturas reprodutivas.
Os órgãos e estruturas mais internos do aparelho reprodutor feminino incluem os ovários e tubas uterinas, além do útero – onde toda a gestação se desenvolve. Localizado no centro da cavidade pélvica, o útero é um órgão oco e por isso formado principalmente pelos tecidos que compõem sua parede.
Em formato de pera invertida, o útero se comunica com os ovários pelas tubas. Estas estruturas tubulares recebem o óvulo após a ovulação e sediam a fecundação, se esta ocorrer. Com a formação do embrião, as tubas também auxiliam sua chegada ao interior da cavidade uterina, onde a nidação dá início à gestação propriamente dita.
Algumas alterações uterinas e tubárias podem comprometer a fertilidade das mulheres e devem ser investigadas principalmente com auxílio de exames de imagem, como a histerossalpingografia.
Continue conosco na leitura deste texto e saiba o que a histerossalpingografia pode diagnosticar, além de entender melhor como o exame é feito e qual seu papel na investigação das causas da infertilidade feminina.
A histerossalpingografia é uma modalidade ginecológica de radiografia, que obtém imagens da região pélvica, com um contraste marcando especificamente o útero e as tubas uterinas.
Por ser à base de iodo, o contraste reage com a radiação do exame tornando-se mais brilhante do que as estruturas não marcadas pela substância.
O contraste da histerossalpingografia é inseminado diretamente na cavidade uterina e preenche também as tubas uterinas, marcando especialmente a passagem no interior dessas estruturas, seu formato anatômico e a presença de massas celulares salientes.
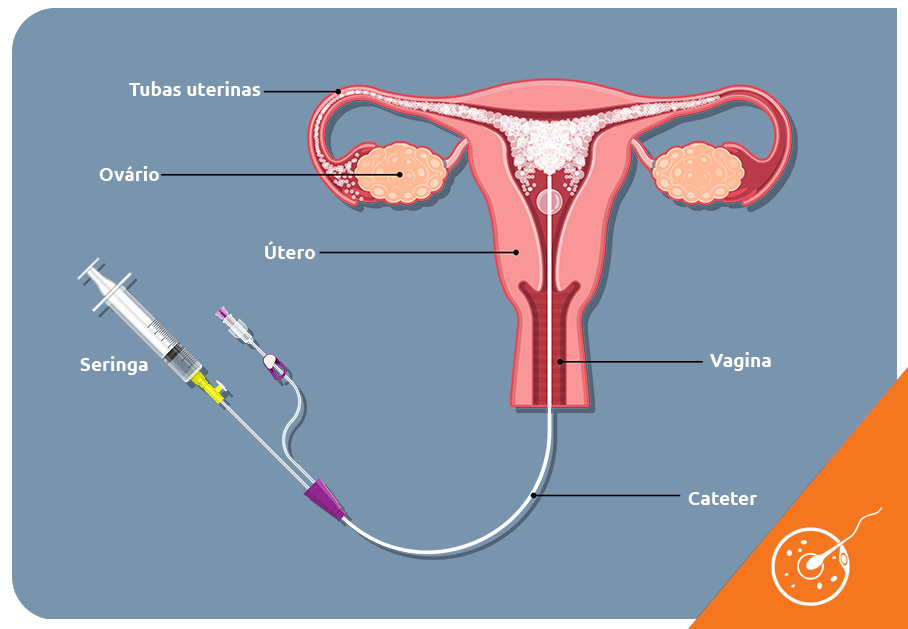
Para que a histerossalpingografia possa ser realizada é importante garantir que a mulher não esteja grávida e que também não existam infecções ativas no útero e nas tubas.
Além disso, aconselha-se que o exame não seja feito durante o período menstrual, para que a descamação do endométrio não atrapalhe a visualização do útero.
A mulher pode receber indicação para o uso de laxantes na véspera do exame, para que o esvaziamento do intestino facilite a obtenção de boas imagens. Uma medicação anti-inflamatória também pode ser utilizada antes do procedimento, para diminuir a possibilidade de desconfortos, principalmente durante a inseminação do contraste.
A histerossalpingografia tem início com a infusão do contraste, com a mulher em posição ginecológica, por via transvaginal. Alguns minutos depois, o aparelho de radiografia é posicionado próximo ao abdômen pélvico, disparando um feixe contínuo de raios-X, que produz imagens em tempo real.
Alguma cólica e desconforto podem ser sentidos nas horas que se seguem ao procedimento. Caso a mulher apresente febre, sangramentos abundantes e dor pélvica, deve procurar atendimento médico rapidamente.
A metodologia utilizada pela histerossalpingografia, principalmente em função do contraste, permite a identificação de algumas doenças e condições especialmente envolvidas com a formação de tumorações uterinas e a obstrução das tubas uterinas.
Normalmente a histerossalpingografia é solicitada quando algumas hipóteses diagnósticas são levantadas por exames mais simples, como a ultrassonografia pélvica transvaginal.
A histerossalpingografia pode ser uma forma de fechar o diagnóstico levantado por esses exames mais simples, mas também pode ser um exame intermediário, que aponta a necessidade de mais exame, como a ressonância magnética.
Miomas uterinos – especialmente os miomas submucosos – e pólipos endometriais, doenças estrogênio-dependentes que provocam a formação de massas celulares no útero, estão entre as condições que podem ser identificadas pela histerossalpingografia.
Sinequias e aderências, que podem ser resultado de processos cirúrgicos no útero, partos, curetagens e abortos, podem comprometer o formato e o funcionamento deste órgão. Essas cicatrizes podem interferir na fertilidade feminina e são passíveis de identificação com a histerossalpingografia.
As tubas uterinas também podem ser danificadas por aderências, normalmente resultado da atividade de algumas ISTs (infecções sexualmente transmissíveis) e de procedimentos cirúrgicos. Essas cicatrizes normalmente levam à obstrução das tubas uterinas, uma das principais condições diagnosticadas pela histerossalpingografia.
Nestes casos, é importante lembrar que a histerossalpingografia não pode ser realizada durante o período ativo da infecção, nos casos de ISTs. É imprescindível que a infecção seja tratada e erradicada antes do procedimento.
A histerossalpingografia normalmente é utilizada para avaliar as chances de que as cicatrizes da atividade microbiana possam ter deixado obstruções nas tubas uterinas.
As malformações uterinas também podem ser observadas pela histerossalpingografia, embora o exame somente seja solicitado em situações específicas, já que a ultrassonografia pélvica, mais simples que a histerossalpingografia, também é capaz de diagnosticar, nestes casos.
A histerossalpingografia é um exame de imagem que avalia exclusivamente aspectos da saúde uterina e tubária e por isso frequentemente solicitado para avaliação da fertilidade feminina.
A fertilidade das mulheres está associada à produção de óvulos, na ovulação, mas também ao acesso dos espermatozoides a este óvulo para a fecundação, que ocorre nas tubas, e às condições para manter a gestação, que se desenvolve no útero, até o parto.
As alterações uterinas passíveis de identificação pela histerossalpingografia podem prejudicar a implantação embrionária e os primeiros estágios do desenvolvimento embrionário, provocando infertilidade feminina que se manifesta em dificuldade para engravidar, aborto espontâneo e aborto de repetição.
No caso das doenças que provocam obstrução tubária, uma condição também identificada pela histerossalpingografia, além das dificuldades para engravidar já que a fecundação pode ser impedida, a mulher também tem mais chance de desenvolver uma gestação ectópica – o que não somente leva à perda gestacional, mas também oferece riscos graves à saúde da mulher.
A reprodução assistida é uma possibilidade de tratamento para a infertilidade, incluindo os casos de infertilidade feminina por fatores tubários e uterinos, principalmente quando os tratamentos primários não conseguem restabelecer a capacidade reprodutiva.
A indicação de cada técnica é feita considerando as causas da infertilidade e as limitações metodológicas de cada procedimento. Nesse sentido, a FIV (fertilização in vitro) é a única técnica que atende às demandas dessas formas de infertilidade feminina.
Isso porque na FIV a fecundação acontece fora do corpo da mulher, em laboratório, com óvulos e espermatozoides coletados previamente, e transferidos diretamente para o útero, após o desenvolvimento inicial dos embriões. Dessa forma, é possível realizar a fecundação dispensando o papel das tubas uterinas.
Além disso, a fecundação em laboratório permite que os embriões obtidos sejam criopreservados (congelados) para que a transferência embrionária aconteça somente quando o útero estiver realmente receptivo.
A FIV com criopreservação dos embriões abre espaço também para o atendimento dos casos mais graves de infertilidade feminina por fator uterino, em que o casal pode buscar uma mulher que aceite passar pela gestação dos embriões conseguidos com as células reprodutivas dos pais.
Leia mais sobre a histerossalpingografia e suas aplicações tocando neste link.
MaisTambém chamada ecografia, a ultrassonografia é um dos exames mais utilizados pela medicina diagnóstica como um todo, incluindo as mais diversas especialidades. Embora a ultrassonografia também avalie a integridade de tendões, ligamentos e da musculatura esquelética, este exame é mais amplamente aplicado para análise da […]
Também chamada ecografia, a ultrassonografia é um dos exames mais utilizados pela medicina diagnóstica como um todo, incluindo as mais diversas especialidades. Embora a ultrassonografia também avalie a integridade de tendões, ligamentos e da musculatura esquelética, este exame é mais amplamente aplicado para análise da cavidade abdominal e pélvica.
Algumas das vantagens da ultrassonografia em relação aos demais exames de imagem incluem a segurança do procedimento, que pode ser amplamente indicado por não utilizar radiação, além de ser simples e acessível, podendo ser feito na própria clínica, na maior parte das vezes.
Dependendo da finalidade da ultrassonografia, algumas alterações nas condições em que o procedimento é realizado podem ser necessárias, inclusive para melhorar a visualização das estruturas observadas.
Uma das modalidades de ultrassonografia mais solicitadas na ginecologia, especialmente para o rastreio da endometriose – uma doença de difícil diagnóstico – difere do procedimento tradicional por demandar o esvaziamento intestinal como preparo para o exame, que melhora a nitidez das imagens obtidas.
Neste texto você vai encontrar mais informações sobre a ultrassonografia como exame envolvido no diagnóstico da endometriose, entendendo melhor como funciona o procedimento e como ele é feito, especialmente nestes casos.
Boa leitura!
A ultrassonografia é um procedimento diagnóstico que utiliza a emissão de ondas sonoras de alta frequência para a formação de imagens em tempo real de algumas estruturas do corpo humano, principalmente localizadas nas cavidades abdominal e pélvica.
Para isso, um transdutor deve ser posicionado próximo às estruturas que se deseja ver, emitindo ondas sonoras de alta frequência em direção a estas estruturas. Como as ondas sonoras se propagam em velocidades diferentes dependendo da densidade das estruturas, também emitem ecos de diferentes frequências, que são captados de volta também pelo transdutor.
As imagens da ultrassonografia são formadas pelo mapeamento desses ecos, enviados pelo transdutor para um equipamento com monitor, que transmite as imagens em tempo real.
As ondas sonoras de alta frequência da ultrassonografia se propagam melhor em meios líquidos e viscosos e por isso o exame é indicado para observação de órgãos e tecidos que não estejam protegidos por ossos – que refletem quase totalmente as ondas sonoras, impedindo a sua propagação.
A endometriose é uma das doenças estrogênio-dependentes que mais afeta mulheres em idade reprodutiva no mundo e, mesmo com alta prevalência, o processo diagnóstico para identificação da doença pode ser difícil e demorado.
Os implantes de tecido endometrial ectópico, que caracterizam a endometriose, podem se alojar em diversas estruturas especialmente da cavidade pélvica, alcançando profundidades também diferentes.
Normalmente, nos estágios iniciais da endometriose os focos endometrióticos são superficiais e, embora já possam provocar sintomas, são menos visíveis aos exames de imagem mais simples – o que pode levar à demora no fechamento do diagnóstico.
Os sintomas da endometriose estão associados ao processo inflamatório provocado pela doença e variam de acordo com a localização e a profundidade dos implantes. A infertilidade pode ser uma consequência da endometriose, ainda que isso não seja uma regra para todos os casos.
A ultrassonografia é considerada um dos exames iniciais do processo de investigação para hipótese de endometriose, principalmente a ultrassonografia transvaginal com preparo intestinal, que fornece dados mais detalhados do aparelho reprodutivo.
As dificuldades diagnósticas da endometriose, como mencionamos, estão associadas principalmente à profundidade dos implantes e sua localização.
Nesse sentido, os implantes mais superficiais podem passar despercebidos pelos exames de imagem mais simples – como a ultrassonografia tradicional –, enquanto os focos aderidos a estruturas mais densas também podem ser mais “escondidos” por essas estruturas, que dificultam a propagação das ondas sonoras, na ultrassonografia tradicional.
Devido à sua localização, o intestino cheio também pode atrapalhar o mapeamento da cavidade pélvica, por oferecer um meio de densidade maior à ultrassonografia, que diminui a propagação das ondas sonoras, impedindo o exame de observar estruturas mais internas.
Como os implantes endometrióticos podem estar aderidos à praticamente qualquer estrutura da cavidade pélvica, inclusive mais internas e de difícil visualização, o rastreio da doença deve incluir a ultrassonografia com preparo intestinal, em que a mulher deve esvaziar o intestino na véspera do exame.
Este processo pode ser feito na noite anterior à ultrassonografia com preparo intestinal e auxiliado por medicação laxante, prescrita pelo médico de acordo com as especificidades de cada caso.
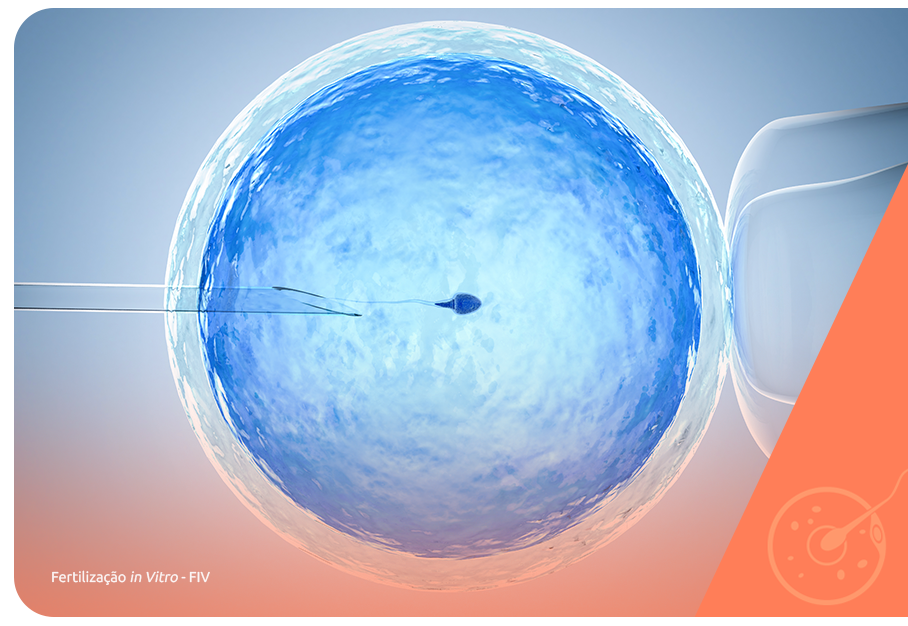
A mulher com endometriose pode conviver com as dificuldades para engravidar por um bom tempo até que o diagnóstico da doença seja feito e justifique o quadro de infertilidade. No entanto, nem todas as formas de endometriose provocam problemas reprodutivos.
A endometriose ovariana é uma das formas da doença que mais afeta a fertilidade das mulheres, que podem apresentar distúrbios ovulatórios e uma redução na reserva ovariana, caso os cistos cresçam e pressionem o córtex dos ovários.
A infertilidade também pode ser uma consequência da endometriose quando os implantes estão aderidos ao peritônio próximo às tubas. Neste caso, o processo inflamatório desencadeado pela endometriose pode provocar hidrossalpinge, obstruindo estes ductos e impedindo a fecundação.
A reprodução assistida pode ser indicada para os casos de infertilidade decorrentes da endometriose, nessas situações, especialmente a FIV (fertilização in vitro).
A indicação da FIV deve-se ao fato desta técnica utilizar protocolos robustos de estimulação ovariana, além de permitir a fecundação fora das tubas uterinas, melhorando as chances de contornar os principais problemas reprodutivos causados pela endometriose.
A FIV é um tratamento que também utiliza a ultrassonografia pélvica, tanto para o processo diagnóstico que antecede a indicação da técnica, como para o monitoramento da estimulação ovariana e do preparo endometrial.
Entenda melhor a ultrassonografia pélvica tocando neste link.
MaisA videolaparoscopia é uma das técnicas cirúrgicas minimamente invasivas mais conhecidas pelas pessoas em geral, especialmente por ser um procedimento abrangente e com poucos riscos, indicado para o tratamento de diversas condições – inclusive envolvidas com a infertilidade feminina. Por permitir o acesso às estruturas […]
A videolaparoscopia é uma das técnicas cirúrgicas minimamente invasivas mais conhecidas pelas pessoas em geral, especialmente por ser um procedimento abrangente e com poucos riscos, indicado para o tratamento de diversas condições – inclusive envolvidas com a infertilidade feminina.
Por permitir o acesso às estruturas da cavidade pélvica, a videolaparoscopia na ginecologia pode ser utilizada tanto para a confirmação diagnóstica de algumas condições – como a coleta de material para biópsia –, como para o tratamento de doenças e algumas formas de intervenção na anatomia dessas estruturas.
Assim como a maior parte dos procedimentos minimamente invasivos, a videolaparoscopia é guiada por um equipamento de imagem, que envia em tempo real os acontecimentos no interior das cavidades pélvica e abdominal.
Justamente por isso, o termo laparoscopia, anteriormente utilizado para designar esta cirurgia, vem sendo substituído por videolaparoscopia, dando destaque à importância do papel dos equipamentos de imagem para a realização do procedimento.
A infertilidade feminina está entre as condições que podem receber indicação de tratamento com a videolaparoscopia, dependendo dos motivos pelos quais a mulher não consegue engravidar e levar a gestação até o parto com segurança.
Mesmo no contexto da reprodução assistida, a videolaparoscopia pode participar dos processos de investigação diagnóstica dos quais a indicação das técnicas depende, além de ser necessária para melhorar as chances de sucesso dos tratamentos com reprodução assistida, em casos específicos.
Neste texto abordaremos os diversos aspectos da relação entre a videolaparoscopia e as condições que provocam infertilidade feminina.
Boa leitura!
A videolaparoscopia é um procedimento cirúrgico minimamente invasivo, que utiliza um equipamento de filmagem associado aos instrumentos cirúrgicos, que transmite imagens em tempo real para um monitor, para guiar o procedimento.
O uso do equipamento de imagem na videolaparoscopia dispensa a abertura de cortes maiores e a exposição dos órgãos e das estruturas abdominais para que sejam visualizados. O laparoscópio, equipamento que contém a câmera e um foco de luz, é introduzido por um pequeno corte na cicatriz umbilical, enquanto os demais equipamentos cirúrgicos utilizam pequenos orifícios abertos perto da virilha para cessar a região.
Durante esse processo, a região manuseada é preenchida por um gás, afastando as estruturas umas das outras, para melhorar a visualização das cavidades abdominal e pélvica e facilitar sua manipulação pelos instrumentos cirúrgicos.
O preparo para a videolaparoscopia normalmente inclui jejum durante as 8h que antecedem o procedimento e, em alguns casos, também pode ser necessário o esvaziamento intestinal na véspera da cirurgia.
Assim como na maior parte dos procedimentos cirúrgicos, a mulher pode receber uma medicação antibiótica preventiva e devem ser feitos os exames pré-anestésicos, já que a videolaparoscopia é feita com anestesia geral e em ambiente hospitalar.
A recuperação na videolaparoscopia é relativamente rápida, variando de 1 a 3 semanas, quando a mulher deve fazer repouso e evitar atividade sexual. A cirurgia costuma deixar cicatrizes pequenas em locais bastante discretos.
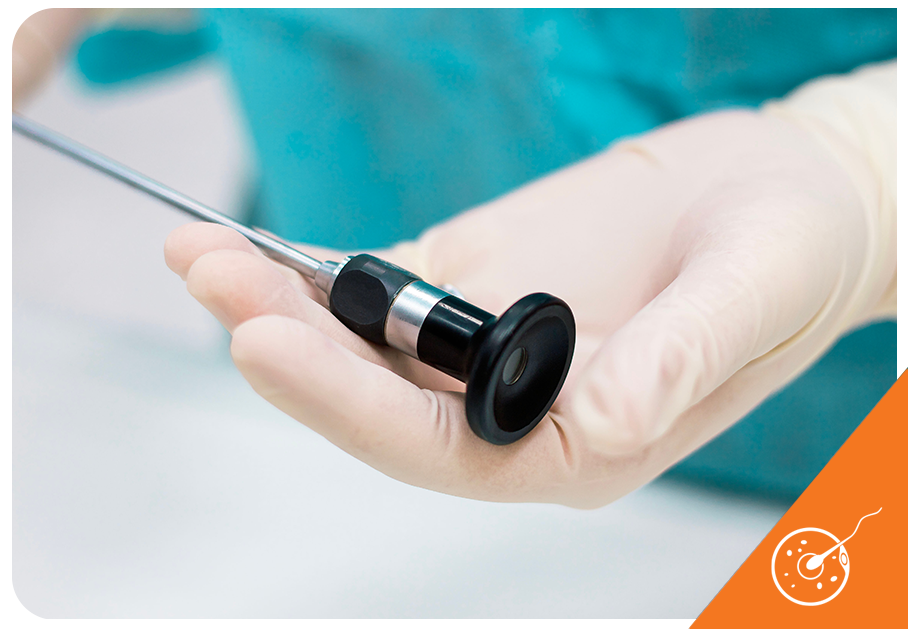
A videolaparoscopia é uma ferramenta muito utilizada na ginecologia e na medicina reprodutiva, especialmente no contexto de algumas doenças e condições específicas, por ser um procedimento cirúrgico que pode ser indicado para a manipulação das estruturas da cavidade pélvica.
A ressecção de massas celulares de diversas naturezas, bem como a correção de malformações anatômicas e a coleta de material para biópsia nos órgãos reprodutivos estão entre as principais indicações da videolaparoscopia.
A retirada de aderências, normalmente resultado de procedimentos cirúrgicos prévios e cicatrizes de alguns processos infecciosos, também podem ser feitas por videolaparoscopia.
Em alguns casos, cirurgias como a histerectomia e a ooforectomia – que levam a quadros de infertilidade feminina permanente – também podem ser feitas por videolaparoscopia.
A videolaparoscopia também é utilizada para a laqueadura tubária, que induz propositalmente a esterilidade feminina, assim como a cirurgia que busca sua reversão.
A endometriose é uma doença estrogênio-dependente, que provoca a formação de focos de tecido endometrial ectópico, aderidos em profundidades diversas às estruturas da cavidade pélvica.
Conhecida por seus sintomas dolorosos e suas consequências sobre a capacidade reprodutiva, a endometriose é ainda uma doença de difícil diagnóstico.
As principais dificuldades estão associadas aos implantes mais superficiais, que podem não ser identificados pelos exames de imagem, e à similaridade dos sintomas da doença com aqueles encontrados nas demais doenças estrogênio-dependentes, como a adenomiose.
Nesse sentido, a videolaparoscopia pode ser utilizada para coletar amostras dos focos endometrióticos, que avaliadas por biópsia confirmam ou não a endometriose, na mesma ocasião em que esses implantes podem ser retirados – diminuindo inclusive a quantidade de procedimentos para abordagem da doença.
A videolaparoscopia é, para a endometriose, a forma mais efetiva de lidar com a doença, além de ser a única maneira de realmente confirmar o diagnóstico da doença, pela avaliação morfológica do material enviado para biópsia.
A videolaparoscopia, como comentamos, é amplamente indicada para a abordagem de diversas condições, além da endometriose, que podem estar associadas a dificuldades reprodutivas:
As técnicas de reprodução assistida podem ser uma saída para diversos casais diagnosticados com infertilidade e que encontram dificuldades para engravidar e chegar ao fim da gestação. Contudo, embora a abrangência dessas técnicas hoje seja grande, algumas condições podem comprometer as chances de sucesso dos tratamentos e precisam ser resolvidas previamente.
Nesse sentido, mulheres com malformações uterinas e tubárias, bem como aquelas que desenvolvem infertilidade como consequência da endometriose podem precisar passar pela videolaparoscopia para diminuir as chances de falha nos tratamentos.
Entre as técnicas de reprodução assistida disponíveis atualmente, a FIV (fertilização in vitro) é o conjunto de procedimentos mais indicado para os casos mais graves de infertilidade, incluindo aqueles causados pela obstrução das tubas, pelo comprometimento da reserva ovariana e pela retirada dos órgãos reprodutivos.
A abrangência da FIV deve-se à metodologia empregada pela técnica, que busca reproduzir a fecundação em laboratório e avaliar o desenvolvimento embrionário inicial, antes de transferir os embriões para o útero.
Nesse sentido, além de contornar os problemas ovulatórios e tubários envolvidos na infertilidade, a FIV também permite a cessão temporária de útero e a fecundação com ovodoação, incluindo também as mulheres com infertilidade permanente.
Quer saber mais sobre a videolaparoscopia? Então toque neste link e acesse nosso conteúdo completo sobre o assunto!
MaisNo corpo humano, os hormônios exercem um papel especial como mensageiros bioquímicos e sinalizadores, que realizam a comunicação entre diversas estruturas. O funcionamento de praticamente todos os sistemas do corpo depende, em alguma medida, da atividade dos hormônios. Os hormônios são produzidos pelas glândulas: órgãos […]
No corpo humano, os hormônios exercem um papel especial como mensageiros bioquímicos e sinalizadores, que realizam a comunicação entre diversas estruturas. O funcionamento de praticamente todos os sistemas do corpo depende, em alguma medida, da atividade dos hormônios.
Os hormônios são produzidos pelas glândulas: órgãos ou tecidos distribuídos pelo corpo que liberam essas substâncias normalmente na corrente sanguínea, para que encontrem receptores específicos em outros órgãos e tecidos (órgãos e tecidos alvo), onde desempenham algum papel.
Um dos papéis dos hormônios é estimular ou inibir atividades específicas dos órgãos e tecidos alvo e em algumas situações, os hormônios também controlam a atividade de outros hormônios, de forma regulatória.
A função reprodutiva feminina é um exemplo de atividade fisiológica controlada por uma dinâmica hormonal específica, que envolve não somente as glândulas reprodutivas, como os ovários, mas também outras estruturas, incluindo o sistema nervoso central.
Neste texto você vai conhecer o FSH (hormônio folículo estimulante), um hormônio produzido no cérebro, mas que realiza tarefas fundamentais para a fertilidade das mulheres.
Boa leitura!
O FSH é uma gonadotrofina, ou seja, um hormônio produzido pelos gonadotrofos localizados em uma região específica da hipófise, cuja estrutura é semelhante ao LH (hormônio luteinizante) e o TSH (hormônio estimulante da tireoide), também produzidos por essa estrutura.
A hipófise é parte do sistema nervoso central e controlada pela atividade do hipotálamo, outra estrutura nervosa, próxima à hipófise. O controle da produção de FSH é feito por outros hormônios, como o GnRH (hormônio liberador de gonadotrofinas), produzido no hipotálamo e que por sua vez é controlado pelos hormônios sexuais, como estrogênios, progesterona e inibina.
O principal papel do FSH é desempenhado sobre as células dos folículos ovarianos, nos ovários, que são recrutadas para amadurecer sob estímulo deste hormônio, a cada ciclo menstrual. A produção de estrogênios – mais especificamente o estradiol – como resultado da conversão da testosterona, também é uma função do FSH.
Embora seja mais conhecido por suas funções na fertilidade das mulheres, o FSH também é produzido no corpo masculino e participa da regulação de algumas funções reprodutivas, incluindo a espermatogênese.
O FSH é, ao lado do LH – a outra gonadotrofina produzida pela hipófise –, um dos hormônios neuronais que coordena as funções reprodutivas das mulheres e alguns dos eventos mais importantes do ciclo menstrual. Vamos conhecer sua trajetória.
No primeiro dia do ciclo menstrual, com a chegada da menstruação, os níveis de FSH e LH são mínimos, assim como do hormônio que induz sua produção, o GnRH. A descamação do útero, que origina o sangue menstrual, é desencadeada quando estrogênios e progesterona atingem suas concentrações mais baixas.
Um dos papéis dos estrogênios e da progesterona – semelhante ao que observamos também na inibina – é inibir a produção de GnRH, para controlar a secreção de FSH e LH. Em concentrações mínimas, essa função não acontece e, por volta do terceiro dia após a chegada da menstruação, o GnRH volta a ser produzido pelo hipotálamo, que induz a hipófise a retomar a produção das gonadotrofinas FSH e LH.
Entre a menstruação e a ovulação (fase folicular), a produção de FSH e LH aumentam gradualmente e esses hormônios, lançados na corrente sanguínea, atingem os ovários, onde desempenham suas funções mais importantes.
O FSH é responsável pelo recrutamento dos folículos imaturos, para que cresçam e se desenvolvam, com objetivo de participar da ovulação. Para isso, o FSH atua sobre as células da granulosa, que compõem a estrutura dos folículos ovarianos.
Paralelamente a isso, o LH induz as células da teca, que também são parte da estrutura folicular, a produzir testosterona, um precursor estrogênico convertido em estradiol pelo FSH. O estradiol também participa dos processos de amadurecimento folicular, além de estimular o espessamento do endométrio, para o preparo do útero.
Embora o FSH recrute um grande número de folículos para crescimento, apenas um consegue chegar ao estágio adequado para a ovulação – que acontece no momento em que FSH, LH e estradiol atingem seu pico máximo de concentração, induzindo o rompimento do folículo e a liberação de um óvulo, em direção às tubas, onde pode ser fecundado.
A ovulação também é fundamental para a formação do corpo lúteo, constituído pelas células foliculares que restam aderidas aos ovários, após a liberação do óvulo. O corpo lúteo é estimulado pelo LH a produzir progesterona e inibina – um hormônio que atua principalmente na inibição do GnRH, que participa da produção de FSH e LH.
Ao longo da fase lútea, entre a ovulação e a próxima menstruação, além da finalização do preparo endometrial pela progesterona, a produção de FSH diminui gradualmente, como resultado da inibição do GnRH provocada pela inibina e pela progesterona. Esse mecanismo impede que uma nova ovulação aconteça no mesmo ciclo reprodutivo.
A diminuição do LH leva à degeneração do corpo lúteo e a interrupção na produção de progesterona e inibina, embora durante alguns dias a inibina ainda continue controlando a produção de GnRH.
No momento da menstruação, além do rebaixamento dos estrogênios e da progesterona, que levam à descamação do endométrio, a atividade da inibina também cessa e o GnRH volta a ser produzido, induzindo a retomada da produção de FSH e LH, para o recomeço de um novo ciclo menstrual.
O FSH é um hormônio importante para a fertilidade feminina antes mesmo do início dos ciclos menstruais. O desenvolvimento dos caracteres sexuais secundários femininos, como o crescimento dos ovários, desenvolvimento das mamas e as modificações na morfologia corporal das mulheres é coordenada também pelo FSH.
Em relação às suas funções sobre a capacidade reprodutiva das mulheres, o FSH está diretamente envolvido com a ovulação, além de participar indiretamente do preparo endometrial.
Para que a ovulação aconteça, é necessário que o FSH dispare o recrutamento dos folículos ovarianos para que cresçam e se preparem para a ovulação. Esse processo também depende da participação dos estrogênios, que são produzidos nos próprios ovários, pela conversão da testosterona, também realizada pelo FSH.
Por seu papel fundamental na produção de estrogênios, o FSH também participa indiretamente do preparo endometrial, fundamental para que o útero consiga se comunicar com o embrião, caso a fecundação ocorra, e auxiliá-lo no processo de implantação embrionária, que dá início à gestação propriamente dita.

A reprodução assistida é um conjunto de técnicas que busca potencializar os processos reprodutivos, auxiliando casais inférteis – e com outras demandas reprodutivas – a realizar o sonho de ter filhos.
Embora cada técnica conte com metodologias próprias, em praticamente todos os tratamentos com a reprodução assistida a etapa inicial é a estimulação ovariana, um tratamento hormonal que estimula a dinâmica hormonal da ovulação.
Nesse sentido, o FSH é um dos hormônios que podem ser utilizados para induzir o recrutamento dos folículos na estimulação ovariana, normalmente combinado com as doses adequadas de LH. Uma alternativa para a estimulação ovariana utiliza análogos do GnRH, que levam a hipófise a produzir FSH e LH.
Dependendo da técnica, podem ser aplicados protocolos diferentes dessa medicação hormonal: procedimentos de baixa complexidade, como a IA (inseminação artificial) e a RSP (relação sexual programada) costumam utilizar doses menores dos hormônios, enquanto a FIV (fertilização in vitro) emprega protocolos hormonais mais robustos.
Compreender o papel do FSH no ciclo reprodutivo é importante também para melhorar as chances de engravidar: toque neste link e entenda como calcular seu período fértil!
MaisOs casais que dão início às tentativas para engravidar e encontram dificuldades, ou que passam por sucessivas perdas gestacionais e não conseguem levar a gravidez a termo, podem desenvolver preocupações sobre a própria fertilidade e se perguntar: como saber se sou infértil? Durante algum tempo, […]
Os casais que dão início às tentativas para engravidar e encontram dificuldades, ou que passam por sucessivas perdas gestacionais e não conseguem levar a gravidez a termo, podem desenvolver preocupações sobre a própria fertilidade e se perguntar: como saber se sou infértil?
Durante algum tempo, a ciência e a medicina acreditaram que os problemas de fertilidade fossem exclusivos da mulher e que ela seria sempre a responsável pelas dificuldades reprodutivas do casal.
Hoje, no entanto, sabe-se que a infertilidade masculina também existe e que inclusive a quantidade de casos de infertilidade conjugal por fator masculino é proporcional aos casos provocados por fator feminino.
Quando o casal busca atendimento médico porque encontra dificuldade para engravidar, a confirmação do diagnóstico de infertilidade é feita somente após a realização de uma bateria de exames, laboratoriais e de imagem, que também são fundamentais para a escolha dos melhores tratamentos.
É relativamente comum, porém, que os exames não consigam encontrar uma causa concreta para a infertilidade conjugal, o que chamamos ISCA (infertilidade sem causa aparente), e normalmente o casal recebe indicação para reprodução assistida.
Continue conosco na leitura deste texto e entenda melhor o que é a infertilidade e como saber se você é infértil. Boa leitura!
A infertilidade conjugal é um problema de saúde pública, que afeta aproximadamente 15% da população mundial, entre homens e mulheres em idade fértil e sexualmente ativos, segundo dados da Organização Mundial da Saúde (OMS).
A definição de infertilidade é também da OMS e aponta que o diagnóstico inicial da doença pode ser dado ao casal que não consegue engravidar após 12 meses de tentativas. Se a mulher tem mais de 35 anos, esse tempo diminui para 6 meses.
O casal que consegue engravidar, porém passa por perdas gestacionais antes da 22ª semana de gestação, o que configura um quadro de aborto de repetição, também pode ser diagnosticado com infertilidade.
Quando o casal não apresenta sintomas evidentes de problemas que podem afetar a função reprodutiva, a investigação sobre as causas da infertilidade normalmente começa após esse período de tentativas.
O primeiro sinal de infertilidade é precisamente a dificuldade para engravidar e levar a gestação a termo, porém o casal pode observar alterações de saúde com potencial para levantar suspeita sobre o diagnóstico por trás do quadro.
Sintomas dolorosos que afetam os testículos e a pélvis, bem como alterações no aspecto do sêmen e do conteúdo menstrual, presença de corrimentos e secreções de cor e odor alterados podem indicar doenças que provocam infertilidade.
Vamos conhecer melhor as principais causas e sintomas da infertilidade em homens e mulheres.
As alterações espermáticas estão por trás da maior parte dos casos de infertilidade masculina identificadas pelo espermograma. O exame pode apontar diagnósticos iniciais como azoospermia (ausência de espermatozoides no sêmen), oligozoospermia (poucos espermatozoides no sêmen), astenozoospermia (baixa motilidade espermática) e teratozoospermia (muito espermatozoides com anomalias morfológicas).
As doenças que provocam essas alterações, no entanto, podem ser diversas e devem ser investigadas após o espermograma por outros exames, como a ultrassonografia testicular e o teste de fragmentação do DNA espermático.
A infertilidade masculina normalmente é decorrente de dois tipos básicos de alterações, que se refletem na qualidade seminal: por problemas na produção dos espermatozoides e líquidos seminais, e pela presença de obstruções no trajeto dos espermatozoides, para a formação do sêmen e ejaculação.
Entre as principais causas de alterações seminais que resultam em infertilidade masculina, destacamos:
Considerando a complexidade do aparelho reprodutor feminino e o fato de que toda a gestação acontece dentro do corpo da mulher, podemos dividir as causas da infertilidade feminina, segundo as estruturas majoritariamente afetadas pelas doenças e alterações, em infertilidade por fator ovariano, por fator tubário e por fator uterino.
A produção de gametas é a principal causa de infertilidade por fator ovariano, além dos problemas que levam à redução anormal da reserva ovariana, todo o estoque de células reprodutivas da mulher.
Sintomas como ausência de menstruação podem estar acompanhados de quadros de anovulação (quando a mulher não ovula) e oligovulação (poucos ciclos ovulatórios por ano), em que há pouca chance de fecundação.
As tubas uterinas têm como principal função sediar a fecundação e conduzir o embrião formado até o útero, órgão em a nidação acontece no endométrio, camada que o reveste internamente.
Por isso, a infertilidade por fator tubário normalmente está associada à obstrução das tubas, por processos inflamatórios ou pela presença de massas celulares, que dificultam ou impedem o fluxo no interior dessas estruturas comprometendo a fecundação e a nidação.
Quando o embrião consegue chegar ao útero, é imprescindível que o endométrio esteja receptivo, devidamente preparado pela dinâmica hormonal do ciclo reprodutivo para auxiliar o embrião na nidação.
Nesse sentido, a infertilidade por fator uterino comumente está ligada à quadros de falha na implantação e abortamento de repetição, que podem acontecer por problemas hormonais, doenças estrogênio-dependentes, pela presença de infecções e nas mulheres com alterações anatômicas no útero.
Entre as principais causas de infertilidade feminina, as mais recorrentes entre as mulheres em idade reprodutiva podem ser listadas a seguir:
A possibilidade de tratamento para infertilidade depende diretamente do diagnóstico obtido para justificar as dificuldades reprodutivas do casal.
Especialmente as doenças infecciosas, como as DSTs, e os quadros de infertilidade por alterações hormonais, como a SOP, menopausa precoce e diminuição na testosterona masculina, são abordados por tratamento medicamentoso, que combate os microrganismos no primeiro caso, e equilibra a dinâmica dos hormônios sexuais, no segundo.
As doenças inflamatórias podem ser tratadas também com medicação anti-inflamatória, que reduz os sintomas dolorosos, os riscos de sangramentos e inchaços, melhorando inclusive a qualidade de vida de homens e mulheres.
Em alguns casos, como em diagnósticos de varicocele, miomas uterinos, pólipos endometriais e alguns tipos de endometriose, a abordagem cirúrgica é a mais indicada, para a correção das veias varicosas na varicocele e retirada das massas celulares nas doenças estrogênio-dependentes.
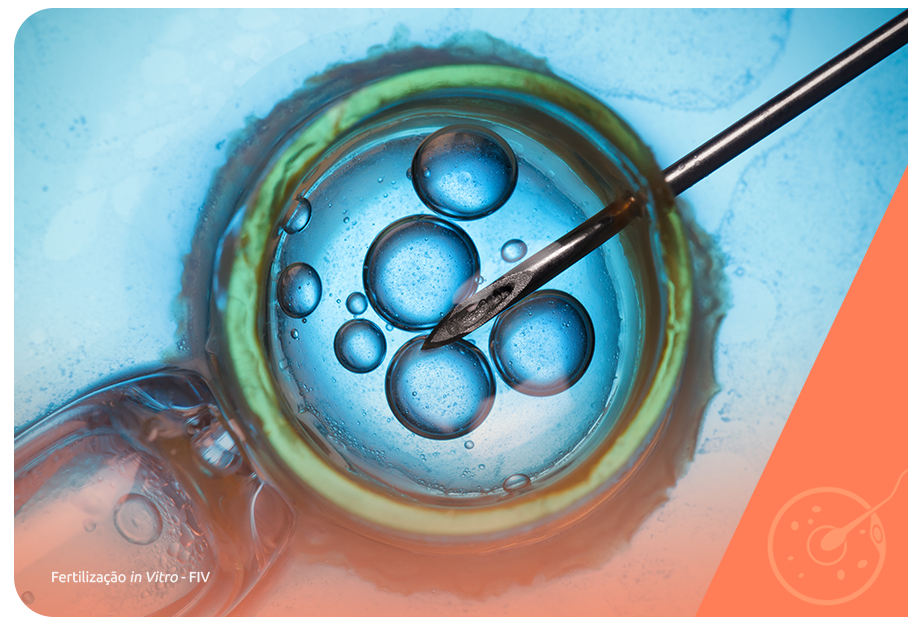
A reprodução assistida é um conjunto de técnicas desenvolvidas para auxiliar especialmente os casais inférteis a ter filhos biológicos. A indicação de cada uma depende dos diagnósticos que embasaram o quadro de infertilidade e da idade da mulher.
As técnicas de baixa complexidade – RSP (relação sexual programada) e IA (inseminação artificial) – são indicadas para infertilidade feminina leve, sem obstrução tubária. A IA inclui também casos de infertilidade masculina leve por alterações espermáticas não obstrutivas.
A FIV (fertilização in vitro) é a técnica mais complexa atualmente, indicada para todos os casos de infertilidade conjugal, além de atender a outras demandas reprodutivas como a preservação da fertilidade e o atendimento de casais homoafetivos femininos e masculinos.
Leia mais sobre infertilidade masculina neste link!
MaisA integridade uterina é fundamental para que a gestação se desenvolva com tranquilidade, porém a fertilidade das mulheres depende também de outras funções, como a ovulação, disponibilização de células reprodutivas armazenadas nos ovários que podem ser fecundadas nas tubas uterinas. A ovulação é um dos […]
A integridade uterina é fundamental para que a gestação se desenvolva com tranquilidade, porém a fertilidade das mulheres depende também de outras funções, como a ovulação, disponibilização de células reprodutivas armazenadas nos ovários que podem ser fecundadas nas tubas uterinas.
A ovulação é um dos eventos centrais dos ciclos reprodutivos das mulheres, que consomem sistematicamente a reserva ovariana e são orquestrados pela dinâmica dos hormônios sexuais, especialmente o GnRH (hormônio liberador de gonadotrofinas) hipotalâmico, as gonadotrofinas hipofisárias FSH (hormônio folículo-estimulante) e LH (hormônio luteinizante), além dos hormônios ovarianos: estrogênio, testosterona e progesterona.
Geralmente, a ovulação acontece por volta de 14 dias após o primeiro da menstruação, quando as gonadotrofinas e o estrogênio atingem seu pico máximo de concentração no sangue e o folículo dominante, que contém uma única célula reprodutiva em seu interior, se rompe.
O óvulo é liberado em direção às tubas para ser fecundado e as células do folículo permanecem nos ovários, formando o corpo lúteo, estrutura responsável pela produção de progesterona.
Ainda que em momentos diferentes do ciclo reprodutivo, o estrogênio e a progesterona produzidos pelos processos que envolvem a ovulação são fundamentais para o preparo uterino, que torna o endométrio receptivo a um possível embrião caso a fecundação aconteça.
A anovulação é uma das principais causas de infertilidade feminina e esse texto busca esclarecer a relação entre as doenças que provocam anovulação e o desenvolvimento de quadros de infertilidade feminina. Aproveite a leitura!
A anovulação é um sintoma frequente em mulheres com infertilidade e pode ser definida como ausência de ovulação na maior parte dos ciclos reprodutivos da mulher. Quando a mulher apresenta apenas alguns ciclos reprodutivos sem ovulação, chamamos esse quadro de oligovulação.
Normalmente provocada por alterações na dinâmica dos hormônios sexuais, na maior parte dos casos de anovulação os folículos ovarianos são convocados para o amadurecimento, porém nenhum consegue atingir o auge desse processo. Esses folículos recrutados tornam-se então atrésicos (regredidos) e permanecem retidos nos ovários.
As causas da anovulação podem estar envolvidas com desequilíbrios na atividade hipofisária e, consequentemente, na liberação das gonadotrofinas FSH e LH, assim como com a presença de massas celulares, especialmente responsivas ao estrogênio, que inibem a ovulação ao modificar o ambiente hormonal dos ovários.
A anovulação interfere também na produção de progesterona, já que sem o rompimento do folículo não há formação do corpo lúteo, cujo principal papel é a produção do hormônio.
Nesse sentido, os quadros de anovulação podem prejudicar a fertilidade das mulheres por afetar a atividade ovariana e a liberação de células reprodutivas para a fecundação, mas também por prejudicar o preparo endometrial, sem o qual a gestação não tem início mesmo que a fecundação aconteça.
Como mencionamos, a anovulação normalmente está associada a desequilíbrios hormonais decorrentes de alterações principalmente na atividade do hipotálamo, da hipófise e dos ovários.
A anovulação pode ser resultado de processos naturais após o parto, impedindo que a mulher ovule durante o puerpério, período em que além da amamentação acontece também a recuperação uterina dos processos da gravidez.
Nesses casos, a anovulação deve-se principalmente ao aumento na secreção de prolactina, que também atua na produção de leite materno.
No entanto, a mulher pode desenvolver quadros de hiperprolactinemia fora do puerpério, quando o quadro é então considerado problemático principalmente por provocar anovulação e infertilidade.
As origens dessa forma anormal de hiperprolactinemia podem ser diversas, inclusive genéticas, e devem ser avaliadas de acordo com as especificidades de cada caso.
A SOP é uma das principais causas de infertilidade por anovulação entre as mulheres em idade reprodutiva, especialmente aquelas que têm casos da doença na família, já que esta síndrome é predisposta geneticamente.
Considerada uma síndrome metabólica, na SOP a mulher pode apresentar alterações na frequência de produção das gonadotrofinas, que se manifesta por um aumento na produção de LH acompanhado do rebaixamento na secreção de FSH com manifestações diversas no corpo, além da função reprodutiva.
Como resultado, as células foliculares produzem uma grande quantidade de testosterona, que, no entanto, não pode ser totalmente convertida em estrogênio, impedindo a formação do pico hormonal que induz a ovulação, provocando o quadro de anovulação.
A anovulação não é o único sintoma da SOP, que pode provocar também o aparecimento de cistos esbranquiçados nos ovários e um quadro maior de hiperandrogenismo devido ao aumento anormal da concentração de testosterona.
Nesses casos, a mulher pode manifestar um processo de virilização, que inclui o aparecimento de pelos em locais tipicamente masculinos, acne, seborreia e sobrepeso, além de aumentar os riscos de hipertensão, diabetes e obesidade.
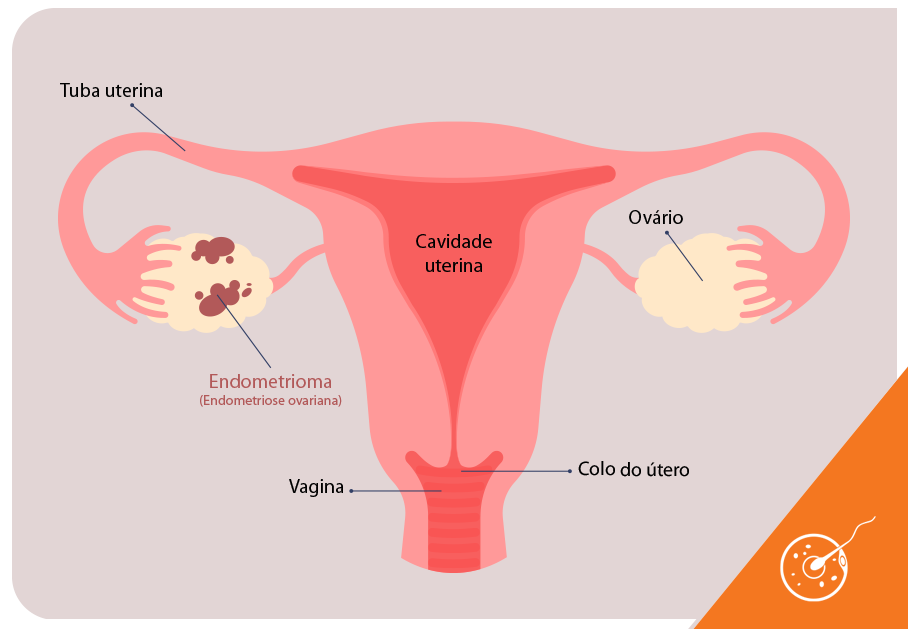
A endometriose é uma doença estrogênio-dependente, em que massas celulares compostas por tecido semelhante ao endométrio, se desenvolvem em outras estruturas da cavidade pélvica e respondem à atividade estrogênica inflamando-se e aumentando de tamanho.
Os endometriomas são uma forma de endometriose que produz cistos avermelhados nos ovários, cujo processo inflamatório tem capacidade para alterar o ambiente das glândulas sexuais femininas e, com isso, provocar anovulação.
Por ser uma doença estrogênio-dependente, além de se tornarem inflamados, também crescem sob estímulo dos estrogênios, danificando os folículos ainda imaturos e diminuindo a reserva ovariana.
A reserva ovariana é um estoque limitado de células reprodutivas e, por isso, a mulher pode desenvolver um quadro mais grave de infertilidade, nesses casos permanente.
Além da anovulação, a mulher com endometriose ovariana pode apresentar também os sintomas gerais da endometriose, como alterações no ciclo e no fluxo menstrual, dor pélvica e dismenorreia.
A maior parte dos tratamentos para as doenças que provocam anovulação é feita com medicação hormonal, que tem como objetivo equilibrar a dinâmica dos hormônios sexuais, fundamentais para o ciclo reprodutivo.
Embora os endometriomas possam ser retirados por procedimentos cirúrgicos, como a videolaparoscopia, a delicadeza natural dos ovários pode fazer com que a própria cirurgia ofereça risco de danos à reserva ovariana, assim a escolha por essa forma de tratamento deve ser feita com cuidado.
Além disso, como o tratamento hormonal é majoritariamente feito com medicamentos contraceptivos, é desaconselhado para a mulher que está tentando engravidar.
A reprodução assistida pode ser indicada como forma de tratamento para a infertilidade decorrente das doenças que provocam anovulação e a escolha da técnica mais adequada depende do grau de comprometimento dos processos ovulatórios, além da presença de outros fatores de infertilidade, como infertilidade masculina.
Os casos leves de hiperprolactinemia, SOP e endometriose ovariana podem receber indicação para as técnicas de baixa complexidade, como a RSP (relação sexual programada) e a IA (inseminação artificial), que contam com uma etapa inicial de estimulação ovariana menos intensa.
A FIV (fertilização in vitro), técnica de alta complexidade, é indicada principalmente para os casos mais graves por contar com uma estimulação ovariana mais robusta e permitir o atendimento de outras causas de infertilidade associadas ao quadro inicial de anovulação.
Quer entender melhor o que é a infertilidade feminina? Toque neste link!
MaisA medicina tem tido avanços significativos nas últimas décadas. Esse avanço, principalmente se tratando da área diagnóstica, é muito importante no sentido de trazer cada vez menos sofrimento e desconfortos para a pessoa que precisa ser diagnosticada. Antigamente, a identificação de diversos tipos de enfermidades […]
A medicina tem tido avanços significativos nas últimas décadas. Esse avanço, principalmente se tratando da área diagnóstica, é muito importante no sentido de trazer cada vez menos sofrimento e desconfortos para a pessoa que precisa ser diagnosticada.
Antigamente, a identificação de diversos tipos de enfermidades dependia de exames diagnósticos não muito claros, sendo necessário a utilização de procedimentos mais invasivos para observação das estruturas internas do corpo que consequentemente ofereciam mais riscos para a pessoa envolvida.
Outra área da medicina de grande importância e que dispõe atualmente de técnicas cada vez mais avançadas é a cirúrgica. Os avanços nas técnicas e procedimentos cirúrgicos também são muito importantes para a redução do sofrimento e dos riscos para os pacientes.
Além disso, as técnicas atuais são cada vez menos invasivas e mais precisas, consequentemente deixando menos sequelas e resolvendo o problema de maneira mais acertada e rápida, o que contribui também para a redução do período e da intensidade da recuperação pós-cirúrgica.
Além das técnicas de laparoscopia ou videolaparoscopia, um dos procedimentos mais avançados e que consegue abranger as duas áreas da medicina, tanto a diagnóstica quanto a cirúrgica, é a histeroscopia.
É uma técnica que permite a visualização do útero e a realização de cirurgias para uma série de condições que afetam a mulher e provocam, inclusive, infertilidade, sem que seja necessário cortes e incisões, diminuindo os riscos de cicatrizes.
Continue a leitura do texto e entenda melhor a utilização da histeroscopia para o tratamento de algumas doenças que causam infertilidade feminina. Boa leitura!
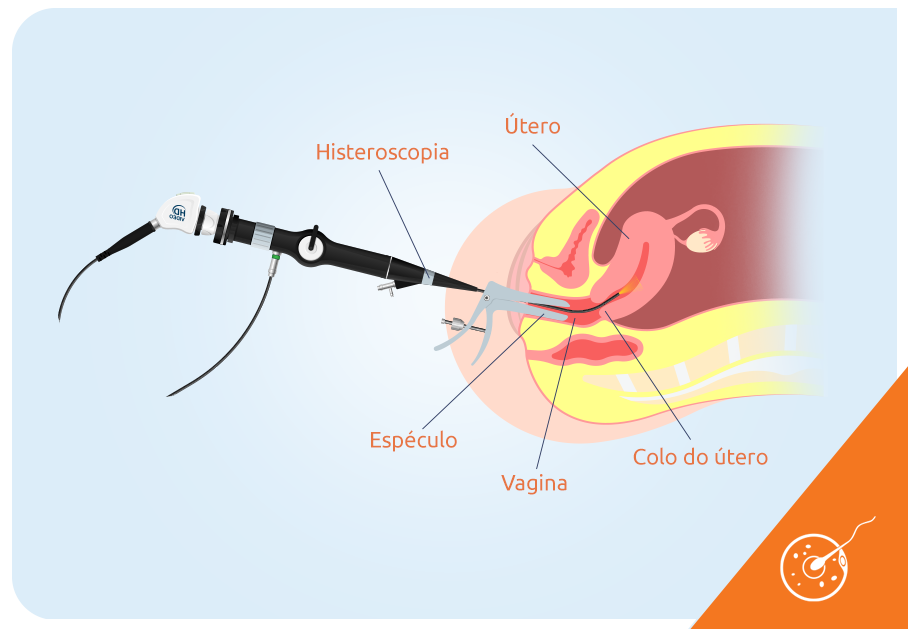
A histeroscopia é um procedimento realizado com o auxílio de um instrumento especializado, dotado de uma câmera na extremidade, além de focos de luz, que favorecem uma visão clara da região uterina.
Além do histeroscópio, as ferramentas para a intervenção cirúrgica também são introduzidas por via transvaginal até o útero. A câmera realiza a transmissão para um monitor de imagens em tempo real do interior da cavidade uterina, permitindo à equipe médica acompanhar em detalhes as intervenções no útero.
A histeroscopia é dividida em duas modalidades, a histeroscopia diagnóstica e a histeroscopia cirúrgica, que apresentam algumas diferenças nos protocolos de procedimento.
Em ambos, entretanto, a mulher não pode estar grávida e nem menstruando para a realização da histeroscopia, já que isso atrapalha a visualização do útero. Além disso, é importante que faça exames para verificar se existe algum tipo de infecção, principalmente as DSTs (doenças sexualmente transmissíveis), já que isso também impede a realização do procedimento.
Para a histeroscopia diagnóstica, geralmente a mulher não precisa de preparo e recebe apenas anestesia local, já para a realização da histeroscopia cirúrgica, como a aplicação de uma anestesia geral é necessária, é indicado um jejum de pelo menos 8 horas. Além disso, são administrados antibióticos preventivos para evitar que qualquer infecção possa ocorrer devido à cirurgia.
Medicamentos analgésicos e anti-inflamatórios também costumam ser receitados para que a mulher tenha menos desconforto com o procedimento.
A histeroscopia é uma técnica muito importante para tratar diversas condições que podem levar mulheres a quadros de infertilidade. Isso porque, além de ser pouco invasiva, permite uma melhor visualização dos tecidos afetados em tempo real, oferecendo uma precisão maior nos movimentos da cirurgia em si, deixando menos sequelas e permitindo que a recuperação da mulher seja rápida e sem tanto desconforto.
Além de ser muito importante para o diagnóstico de diversas condições uterinas, a histeroscopia também é indicada para o tratamento de doenças que afetam a fertilidade da mulher, viabilizando procedimentos como:
Nos casos mais leves de pólipos e miomas, bem como na remoção de cicatrizes e aderências endometriais, é possível utilizar a histeroscopia ambulatorial com base no see and treat, ver e tratar em uma tradução literal, técnica em que o diagnóstico e o tratamento são feitos na mesma ocasião.
Já a correção anatômica do útero, que inclui principalmente casos de útero didelfo e septado, precisa ser feita pela histeroscopia cirúrgica por ser um tratamento mais invasivo.
Como vimos, a histeroscopia está envolvida no diagnóstico de diversas doenças que prejudicam a saúde do útero e especialmente do endométrio, provocando infertilidade. Nesse sentido, pode ser um dos exames que precede a indicação das técnicas de reprodução assistida.
Para a maior parte das mulheres que passam pela histeroscopia antes da indicação da reprodução assistida, a FIV (fertilização in vitro) é a técnica mais frequentemente aconselhada, já que permite uma maior manipulação do endométrio, antes da transferência dos embriões que são obtidos em laboratório, fora do corpo da mulher.
A avaliação da receptividade endometrial antes da transferência embrionária diminui as chances de falha nos ciclos de tratamento com a FIV, além de abrir possibilidades de auxílio a esse processo, com medicação hormonal que estimula o endométrio.
Nos casos mais graves, em que há um comprometimento maior do útero, a FIV permite também a gestação por cessão temporária de útero ou barriga de aluguel, em que os embriões são gestados por outra mulher.
É importante lembrar que a cessão de útero deve seguir diversos critérios regulamentos pelo Conselho Federal de Medicina (CFM) para que possa ser efetuada.
Quer saber ainda mais sobre a histeroscopia cirúrgica? Toque neste link!
Mais
